Część 1 tej dwuczęściowej serii na temat technik iniekcji opisuje podstawę dowodową i procedurę podawania iniekcji domięśniowej
Streszczenie
droga domięśniowa umożliwia szybkie wchłanianie leków do krążenia. Zastosowanie prawidłowej techniki wstrzykiwania i wybór właściwego miejsca pozwala zminimalizować ryzyko powikłań. Jest to część 1 z dwuczęściowej serii o technikach wtrysku. Część 2 obejmuje Podanie podskórne.,
cytat: Shepherd E (2018) Technika wstrzykiwania 1: podawanie leków drogą domięśniową. 114: 8, 23-25.
Autor: Eileen Shepherd is clinical editor at Nursing Times.,
- ten artykuł został podwójnie ślepo zweryfikowany
- przewiń w dół, aby przeczytać artykuł lub pobrać Przyjazny do druku plik PDF tutaj (jeśli plik PDF nie zostanie w pełni pobrany, spróbuj ponownie użyć innej przeglądarki)
- przeczytaj część 2 tej serii tutaj
wprowadzenie
leki podawane domięśniowo (IM) są odkładane w tkance mięśniowej naczyń, co pozwala na szybkie wchłanianie do krążenia (Dougherty i Lister, 2015; Ogston-tuck, 2014).,
powikłania po źle wykonanym wstrzyknięciu IM obejmują:
- strategie bólu w celu zmniejszenia tego przedstawiono w ramce 1;
- krwawienie;
- powstawanie ropnia;
- zapalenie tkanki łącznej;
- zwłóknienie mięśni;
- urazy nerwów i krwi naczynia (small, 2004);
tych powikłań można uniknąć, jeśli miejsce wstrzyknięcia zostanie dokładnie zidentyfikowane i zostanie zastosowana wykwalifikowana technika oparta na dowodach (Greenway, 2014).
Pole 1.,pacjent
źródło: Dougherty and Lister (2015)
baza dowodów
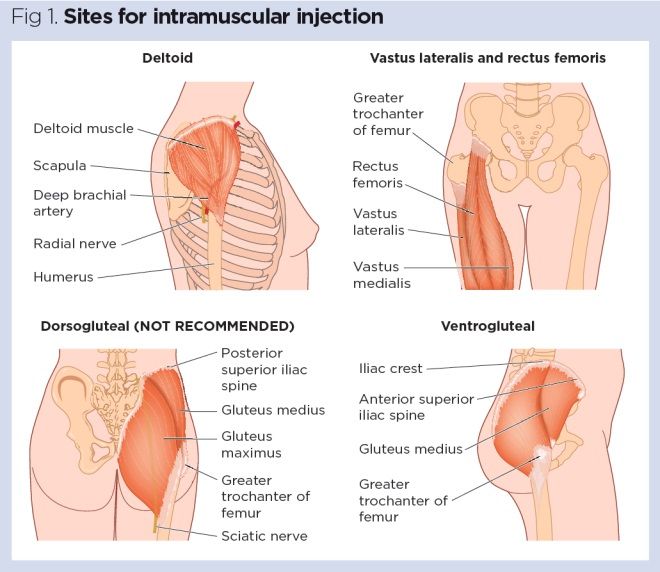
procedura wstrzykiwania IM została szeroko omówiona w literaturze istnieją jednak obawy, że pielęgniarki nadal wykonują przestarzałe i rytualne praktyki związane z wyborem miejsca, aspiracją z powrotem na strzykawce (Greenway, 2014) i oczyszczaniem skóry.,1, Tabela 1):
- Vastus lateralis;
- Rectus femoris
- Deltoid;
- Ventrogluteal.
tradycyjnie do zastrzyków IM używano mięśnia dorsoglutealnego (DG), ale mięsień ten znajduje się w pobliżu dużego naczynia krwionośnego i nerwów, z uszkodzeniem nerwu kulszowego uznanym powikłaniem (Small, 2004)., Ponadto wchłanianie leku z mięśni DG może być wolniejsze niż w innych miejscach, co może prowadzić do gromadzenia się leków w tkankach i ryzyka przedawkowania (Malkin, 2008). Wielu pacjentów uważa, że korzystanie z DG jest uciążliwe i niechętnie rozbierają się, aby zapewnić dostęp do odpowiedniego obszaru. Z tych powodów DG muscle nie jest już zalecany do iniekcji IM – pomimo tego wiele pielęgniarek nadal go stosuje (Ogston-Tuck,2014; Walsh and Brophy, 2011; Malkin, 2008).,

igły
bezpieczne igły powinny być stosowane do wstrzyknięć domięśniowych w celu zmniejszenia ryzyka zranienia igłą (Health and Safety Executive, 2013).
rozmiar igły jest mierzony w wskaźnikach (średnica igły). Powszechnie stosuje się 21g, ale wybór zależy od lepkości wtryskiwanej cieczy (Dougherty and Lister, 2015). Public Health England (2013) zaleca igłę 23G lub 25g do szczepionek im.,
igły muszą być wystarczająco długie, aby zapewnić wstrzyknięcie leku do mięśnia; długość zależy od:
- masa mięśniowa;
- waga pacjenta;
- Ilość podskórnego tłuszczu.
kobiety mają więcej podskórnej tkanki tłuszczowej niż mężczyźni (Zaybak i wsp., 2007) i należy rozważyć stosowanie dłuższych igieł u pacjentów otyłych. PHE (2013) zaleca stosowanie igły 25 mm lub 38 mm u dorosłych.,
tradycyjnie pielęgniarki uczono pozostawiania kilku milimetrów pomiędzy skórą a piastą igły, na wypadek gdyby igła zerwała się podczas wstrzyknięcia. Praktyka ta nie jest oparta na dowodach, może powodować dostarczanie leków do podskórnej warstwy tłuszczu i, w przypadku nowoczesnych igieł jednorazowego użytku, nie jest już konieczna (Greenway, 2014).
przygotowanie skóry
trwa dyskusja na temat stosowania wacików impregnowanych alkoholem do czyszczenia miejsc iniekcji., PHE (2013) sugeruje, że jeśli pacjent jest fizycznie czysty i ogólnie w dobrym stanie zdrowia, wymazywanie skóry nie jest wymagane.
u pacjentów starszych lub z obniżoną odpornością zaleca się przygotowanie skóry za pomocą wacika impregnowanego alkoholem (70% alkoholu izopropylowego) (Dougherty and Lister, 2015). Postępuj zgodnie z lokalną Polityką.
aspiracja
powszechną praktyką jest pobieranie strzykawki po włożeniu igły w celu sprawdzenia, czy znajduje się ona w naczyniu krwionośnym., Chociaż ważne jest, aby aspirować, jeśli miejsce DG jest używane – ze względu na bliskość tętnicy pośladkowej – nie jest wymagane w przypadku innych miejsc wstrzyknięć IM (PHE, 2013; Malkin, 2008).
Rękawice
Światowa Organizacja Zdrowia (2010, 2009) stwierdza, że rękawice nie muszą być noszone do tej procedury, jeśli skóra pracownika służby zdrowia i pacjenta są nienaruszone. Zauważa również, że rękawice nie chronią przed zranieniem igłą. Pielęgniarki muszą ocenić ryzyko poszczególnych pacjentów (Royal College of Nursing, 2018) i mieć świadomość lokalnych zasad dotyczących stosowania rękawiczek.,
Sprzęt
- igły – jedna z nich powinna być urządzeniem zaprojektowanym pod kątem bezpieczeństwa;
- strzykawka;
- lek do podawania;
- karta podawania leków/recepta;
- odbiornik lub taca do przenoszenia leku;
- pojemnik na ostre przedmioty.
procedura
- wyjaśnij procedurę i uzyskaj zgodę.
- ekran pacjenta, aby zapewnić prywatność podczas zabiegu.
- przed podaniem leku sprawdź, czy pacjent ma alergie.,
- sprawdź, czy recepta jest prawidłowa, zgodnie z „pięcioma prawami” administracji leków (Ramka 2) i Polityką lokalnej administracji leków w celu zmniejszenia ryzyka błędu.
- umyć i osuszyć ręce, aby zmniejszyć ryzyko infekcji.
- złożyć strzykawkę i igłę i pobrać wymaganą ilość leku z ampułki. Niektóre leki są dostępne w ampułkostrzykawkach i należy postępować zgodnie z instrukcjami producenta.
- rozprowadzić pęcherzyki powietrza ze strzykawki.
- Zmień igłę., Dzięki temu igła użyta do wstrzyknięcia będzie ostra, co zmniejszy ból (Agac i Günes, 2011). Należy stosować bezpieczną igłę, ponieważ zmniejsza to ryzyko zranienia ostrza.
- zużytą igłę należy wyrzucić do pojemnika na ostre przedmioty zgodnie z lokalnymi zasadami.
- umieścić napełnioną strzykawkę w tacy i zabrać ją do pacjenta wraz z pojemnikiem na ostre przedmioty, aby zużyte ostrza mogły zostać usunięte natychmiast po zabiegu.
- sprawdzić tożsamość pacjenta, zgodnie z lokalną polityką zarządzania lekami.,
- ułożyć pacjenta wygodnie z odsłoniętym miejscem wstrzyknięcia (ryc. 1). Na miejsce wstrzyknięcia ma wpływ ocena pacjenta, leku i objętości do wstrzyknięcia (Tabela 1) (Dougherty and Lister, 2015).
- sprawdzić, czy w miejscu nie występują objawy obrzęku, zakażenia lub zmian skórnych. Jeśli którykolwiek z nich jest obecny, wybierz inną witrynę.
- umyć i osuszyć ręce.
- upewnij się, że skóra jest czysta i postępuj zgodnie z lokalną Polityką oczyszczania skóry.,
- Jeśli konieczne jest oczyszczanie skóry, należy przez 30 sekund wymazać alkoholem izopropylowym i pozostawić do wyschnięcia na 30 sekund (Dougherty and Lister, 2015).
- poinformuj pacjenta, że zamierzasz przeprowadzić zabieg. W razie potrzeby stosować techniki rozpraszania i relaksacji w celu zmniejszenia bólu (Ramka 1).
- przytrzymaj strzykawkę i igłę w dominującej dłoni i delikatnie rozciągnij skórę wokół miejsca wstrzyknięcia za pomocą ręki innej niż dominująca. To wypiera tkankę podskórną i ułatwia wprowadzanie igły (Dougherty and Lister, 2015).,
- można zastosować technikę Z-track, aby zapobiec cofaniu się i wyciekowi z miejsca wstrzyknięcia(ryc. 2).
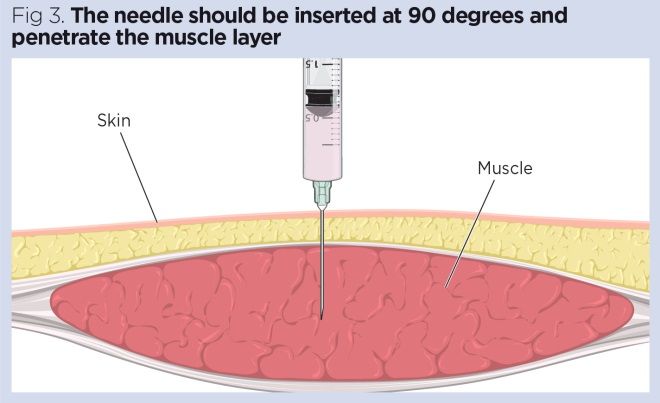
- wprowadzić igłę pod kątem 90 stopni za pomocą działania przypominającego strzałkę. Zapobiega to przypadkowemu wciśnięciu tłoka podczas włożenia igły (Malkin, 2008) (ryc. 3).
- aspiracja w celu sprawdzenia, czy igła znajduje się w naczyniu krwionośnym, zwykle nie jest konieczna (PHE, 2013). Aspiracja jest wymagana tylko wtedy, gdy używana jest strona DG, co nie jest zalecane (Greenway, 2014; Malkin, 2008).,
- powoli naciskaj tłok z szybkością 1 ml / 10 sekund; wspomaga to wchłanianie leku i zmniejsza ból (Dougherty and Lister, 2015).
- odczekaj 10 sekund, aby lek rozprzestrzenił się w tkance, a następnie szybko wycofaj igłę (Dougherty and Lister, 2015).
- wyrzucić śrutę bezpośrednio do pojemnika na śruty i strzykawki zgodnie z lokalnymi zasadami.
- zapewnić pacjentowi komfort i umyć ręce.,
- Zapisz podawanie na wykresie recepty, a także w miejscu podania, ponieważ powtarzane wstrzyknięcia w to samo miejsce mogą prowadzić do stwardnienia i ropni.
- Monitoruj pacjenta pod kątem jakichkolwiek skutków przepisanego leku i jakichkolwiek problemów z miejscem wstrzyknięcia.
Box 2., „Pięć praw”administracji leków
- Prawy pacjent
- prawy lek
- właściwy czas
- właściwa dawka
- właściwa droga

Dougherty L, Lister S (2015) The Royal Marsden Hospital Manual of Clinical Nursing Procedures. Wiley-Blackwell,
Greenway K (2014) rytuały w pielęgniarstwie: wstrzyknięcie domięśniowe. Journal of Clinical Nursing; 23: 23-24, 3583-3588.
Health and Safety Executive (2013) Health and Safety (Sharp Instruments in Healthcare) Regulations 2013: Guidance for Employers and Employees.
Malkin B (2008) czy techniki wstrzykiwania domięśniowego są oparte na dowodach badawczych? 104: 50/51, 48-51.
Ogston-Tuck S (2014) Standard Pielęgniarski; 29: 4, 52-59.
Public Health England (2013) Immunization Procedures :The Green Book, Chapter 4.,
Royal College of Nursing (2018) narzędzia branżowe: wskazówki dla pracowników służby zdrowia dotyczące używania rękawiczek i zapobiegania kontaktowemu zapaleniu skóry.
Mały SP (2004) zapobieganie urazom nerwu kulszowego po wstrzyknięciach domięśniowych: przegląd literatury. Journal of Advanced Nursing; 47: 3, 287-296.
Walsh L, Brophy K (2011) Journal of Advanced Nursing; 67: 5, 1034-1040.
Światowa Organizacja Zdrowia (2010) who Best Practices for Injections and Related Procedures Toolkit.,
World Health Organization (2009) who Guidelines on Hand Hygiene in Health Care.
czy otyłość zapobiega przedostawaniu się igły do mięśni w zastrzykach domięśniowych? Journal of Advanced Nursing; 58: 6, 552-556.